
第五日(12-07)-- 第二部分

约三分之一的癫痫发展成为药物难治性癫痫,药物难治性癫痫在儿童人群中发生率最高。由于癫痫导致认知和发育障碍、死亡率高、长期社会心理方面的不良影响和照护成本等因素,及时终止癫痫发作非常重要。只有不到1%的药物难治性癫痫患者接受了手术治疗。儿童病例数量在不断增长,但行术前评估的患儿不到三分之一,癫痫手术的开展仍有重重阻碍。作为本次研讨会的主席,M.Scott Perry教授阐述了本次会议目的旨在强调对于药物难治性癫痫的及时诊断和进行手术评估的重要性,明确术前评估的障碍,并对美国儿童癫痫手术的现状进行了阐述,尤其是儿童癫痫研究联盟(PREC)自2018年成立以来的研究成果。此次讨论会共有三位讲者。
Monika Jones在关于癫痫患儿术后的功能和医学结果(functional and medical outcomes)方面发表了演讲。在临床医生与患儿家属交流病情时,由于阅读能力和文化水平的差异,家属对于手术的理解各不相同。临床医生需要与患儿的家人在关于手术及术后相关问题方面进行充分的沟通,才能让家属对手术治疗的方法、术后效果及术后可能出现的问题有更加深刻的理解。美国癫痫协会的全球儿童癫痫手术注册系统可以使更多需要手术的癫痫患儿家属了解手术并交流经验。目前共有133例半球离断手术患儿注册,术后患儿可存在内分泌问题、脑积水、运动障碍、视野缺损、心理共患病等诸多问题。最后,建议临床医生在术前让家属了解手术后患儿的获益,并在术后对可能出现的并发症进行监测。
Mary Lou Smith介绍了儿童癫痫手术对于神经发育的影响以及相关的影响因素。50-85%癫痫患儿术前存在认知发育落后,除疾病本身之外,如父母焦虑程度、照护者教育水平等其他因素也对认知发育有影响。大多数队列研究表明,在术后短期随访中,患者的认知水平相比术前没有显著变化。术前认知水平高以及癫痫控制佳的患儿有更好的术后认知水平。对于颞叶切除手术患者,术后长期随访数年才能发现智商较术前水平有明显提升,而抗癫痫发作药物的停用可能在智商提升方面起到重要作用。影像学上,左侧前颞叶切除预示着语言水平较差,灰质体积同智商水平也有关。大部分半球手术对于适应性行为及智商没有显著的影响。在记忆方面,接受颞叶内侧结构切除的患者在术后短期内记忆能力明显减退,但术后长期随访研究显示,经历一段时间后记忆能力会比术前基线水平明显提升。对于接受半球手术的患儿,语言能力和记忆力在术后会显著提升。语言方面,左颞同命名相关,额叶切除大多对语言影响不大。右侧半球切除和癫痫起病年龄晚预示着存留更好的语言功能。半球手术后的患儿认知水平往往与是否仍有癫痫发作和对侧半球是否存在异常结构有关。总之,认知水平在癫痫手术前后基本保持稳定;术前认知水平为术后水平的预测因素;应放眼术后长期的认知水平变化;功能的进步同癫痫发作控制相关;需要术后适时监测患儿认知水平和并发症。
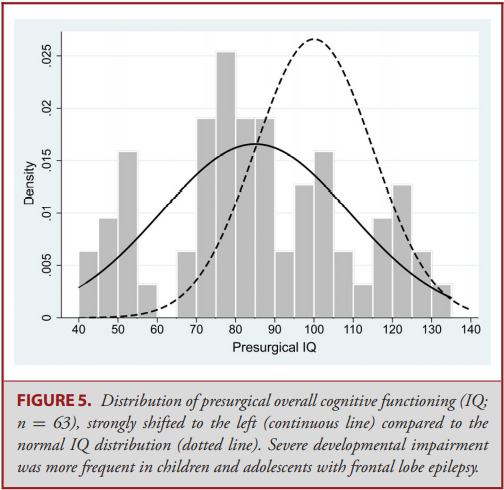
(图为癫痫术前患儿同正常儿童相比,存在明显的认知发育落后)Ramantani et al., 2018
Taylor J. Abel围绕切除性癫痫手术共患病的监管展开了讨论。了解癫痫手术的后遗症十分重要,除了癫痫复发需要控制之外,其中一些并发症需要手术介入。人们对于如何妥善处理后遗症仍知之甚少。在一项Rasmussen脑炎半球术后的队列研究中,约有67.7%的患儿可以不需辅助,自行走路,22.6%的患儿可以参加体育活动,术后的这些功能表现应当让预手术的家属了解。半球离断手术术后患者会有严重的运动功能障碍,其中约有30%的患者会出现脑积水,50%的患者半球离断术后偏瘫会加重,但术后2年大运动会有明显进步。骨科方面,肌肉挛缩少有报道,但有些患儿仍需要手术治疗。脑积水可以发生在术后任何时候,但在术后急性期发生最常见。预防脑积水的发生很重要,较小范围的切除可以降低脑积水的发生。其治疗方法包括分流手术和三脑室底造瘘,感染和分流失败是分流手术的常见并发症,故分流术前应三思而后行。术后视野缺损、听觉定位能力下降、内分泌紊乱等其他术后并发症需要得到我们的重视。
本文报道:北京大学第一医院
撰稿:于昊
审稿:谢涵 季涛云
参考文献:
Ramantani G., Kadish N. E., Mayer H., et al. Frontal Lobe Epilepsy Surgery in Childhood and Adolescence: Predictors of Long-Term Seizure Freedom, Overall Cognitive and Adaptive Functioning. Neurosurgery. 2018; 83(1): 93-103.

本专题讲座强调新型冠状病毒肺炎(COVID-19)大流行期间远程医疗对患者诊疗管理的影响。远程医疗是被用作一种应急诊疗,本专题报道了在国家紧急公共卫生事件中大规模迅速实施远程医疗的背景下,结合现有的关于远程医疗安全和质量方面的数据,探讨了实施远程医疗的困难,以及在新电子技术的进步中不同时期远程医疗服务的差异。本专题同时证明了新型冠状病毒肺炎大流行期间远程医疗在癫痫诊疗中的价值,强调了即使在新型冠状病毒肺炎大流行得到解决之后,有必要将远程医疗纳入主流课程且未来的每一位神经学家都应该熟悉这项技能。
本场研讨会的主席为Anup Patel,共有三位讲者进行了分享。
Charuta Joshi指出,基于大规模的质量和安全数据的研究证明了远程医疗的成功。一个成功远程医疗的特点包括正规的组织、前瞻性思维及追求提高患者医疗质量和维持医疗稳定性的资金支持。该讲者介绍了患者居家接受远程医疗的步骤,对2020年2月1日至2020年5月15日2999例远程医疗病例进行了研究,并针对儿童患者、神经肌肉病患者及初诊患者进行了分层分析。此研究发现,在新型冠状病毒肺炎大流行期间远程医疗的范围迅速扩大,对神经系统疾病患儿来说远程医疗是一种安全高质量的选择。此外,既往认为具有远程医疗高风险的人群(如幼儿、初诊者和神经肌肉病患者)一般仅适合线下治疗,但此研究结果提示这些患者可以从远程医疗中受益。
Susan Herman的讲题为在新公共卫生管理准则下远程医疗的挑战。Susan Herman主要介绍了远程医疗的定义、目前远程医疗的方法和技术、有效管理癫痫的远程医疗工作流程、远程医疗发展的普遍困难及其改良策略。该讲者强调了在紧急公共卫生事件中远程医疗的合法性,远程医疗有优势也有困难。对于患者,远程医疗的优点在于就诊途径多样,患者及家属可选择性地安排就诊时间,减少等待时间;居家诊疗更加安全,减少感染暴露风险及出行费用,家庭成员可共参与诊疗;可获得与线下就医相似且方便的长期回访。而患者的困难包括关于远程医疗就诊经验少,更愿意线下就诊;远程医疗模式下接受的医疗服务受限;缺乏就诊医生具体信息;存在费用报销困难、隐私安全担忧和语言交流障碍等问题。对于医生,远程医疗的困难在于医生们更喜欢线下就诊,特别是新患者新症状,描述病情时存在不可靠性和多变性,线上信息交流不清,神经检查受限,远程医疗的临床训练不足,难以适应患者多样的需求以及流程繁琐。此外,远程医疗的合法合规及费用报销问题仍待解决。
Sucheta Joshi介绍了怎样去制定远程医疗诊疗标准。讲者回顾了新型冠状病毒肺炎之前远程医疗如何管理癫痫,新型冠状病毒肺炎时期在标准医疗的基础上远程医疗如何应用,以及讨论了未来如何加深远程医疗在临床中的实践。远程医疗以前是作为线下诊疗的一种附加方式,为不便线下就医的患者提供便利,有一定优势但是应用规模小且接受率低。既往也进行过几个远程医疗试点项目,存在诸多问题如报销困难,仅靠视频难以全面了解病情及诊疗质量不如线下等。远程医疗在新型冠状病毒肺炎大流行后迅速增长,既存在优势也面临挑战。对于患者认为困难的因素包括通过视频或电话不愿提供自身信息,语言交流障碍,远程医疗平台使用率低且网络不可信,以及使用远程医疗技术舒适度低等;而对于医生来说,困难的因素在于报销流程不明确,低质量的诊疗情况,不确定性事件增加和远程医疗技术障碍。讲者认为应从以下措施去完善远程医疗,一是应该线下诊疗与远程医疗相结合,远程医疗可作为补充医疗,在纵向上可作为慢性病如儿童癫痫等的长期管理,而在横向上可扩展业务,如建立社区远程专业诊所及提供专业咨询服务等;二是纳入翻译服务,最好是视频诊疗而不是仅通过语音;三是加强培训,使用合规的特定平台,确定诊疗规范以及增强医患间的沟通能力;四是提高资源支持,包括普及不断更新的技术和规范,学习临床实用指南及强化实时故障检修能力。远程医疗可纳入医学生教育,通过发展远程医疗课程,开设选修课和通过网站教学的方式来加强学习。此外,讲者还强调了财政支持对于远程医疗的重要性。
本文报道:北京大学第一医院
撰稿:刘先禹
审稿:谢涵 季涛云
![]()
本研讨会重点探讨了与自我复苏、化学反应性脑区、自我复苏相关呼吸反应和癫痫猝死(Sudden Unexpected Death in Epilepsy, SUDEP)等方面的相关研究进展。
会议由Kristina Simeone教授主持,为什么癫痫患者可以自我复苏或从过去的癫痫发作中恢复,但不能从导致SUDEP的终末癫痫中自我复苏呢?自我复苏涉及感知血气变化的中枢化学反应区域。尽管对中枢和外周化学感受进行了数十年的研究,但对化学感受脑区如何相互作用以启动自我复苏反应的机制尚不清楚。三位讲者进行分享了关于SUDEP的自我复苏、呼吸反应和中枢化学反应的研究。
Clifford Saper教授首先介绍了在大脑呼吸暂停和睡眠觉醒中的神经回路,以及自我复苏和觉醒的关键的化学反应区域。在感觉方面,在呼吸暂停期间有三种主要的刺激,包括缺氧(hypoxia)、高碳酸血症(hypercarbia)和气道机械感觉(airway mechanosensory)。对于缺氧和高碳酸血症的适应需要激活沿神经轴的相应解剖结构,缺氧(11% O2)激活了孤束核(nucleus of solitary tract,NTS)、C1和臂旁核(parabrachial nucleus,PB);高碳酸血症(5% CO2)和气道机械感觉可激活NTS、斜方体后核(retrotrapezoid nucleus,RTN)和PB。呼吸暂停激活的所有三个主要感觉通路都集中在臂旁核上。接下来,Clifford Saper教授还着重介绍了关于高碳酸血症在睡眠中的觉醒反应及神经回路网络的研究,基底前脑(basal forebrain,BF)中的PB有许多响应CO2的神经元表达CGRP(calcitonin gene-related peptide)并支配前脑觉醒位点。基于诱导型CGRP-CreER小鼠模型的研究发现,光抑制PBelCGRP神经元阻断了小鼠对高碳酸血症的觉醒反应,同时发现抑制BF中的PBelCGRP神经元细胞体阻断了小鼠对高碳酸血症的觉醒反应,表明BF神经元是维持清醒状态所必需的。最近研究还发现臂旁核侧向有一种表达FoxP2神经元,10% CO2刺激导致FOXP2神经元中的cFOS表达,FOXP2神经元能激活腹外侧髓质呼吸神经元,以增加呼吸驱动(呼吸速率和潮气量)和气道开放,而光抑制FoxP2神经元可抑制对CO2的呼吸反应(结果未发表)。这推测激活呼吸驱动和能激活PB神经元的药物可以一定程度地减少呼吸暂停的持续时间和严重程度。讲者希望未来进一步研究单个细胞(核)的RNA-seq以期寻找具体是哪类细胞(群)和特异性受体参与到了自我复苏的过程中,为未来筛选能激活呼吸系统促进自我复苏的靶向药物提供有益线索。
Jan Marino Ramirez教授介绍了呼吸反应、脑干功能与婴儿猝死综合征(sudden infant death syndrome, SIDS)的关系。首先Pre-Botzinger复合体是脑干腹外侧髓质中的一组中间神经元,是关于呼吸的神经调控的关键区域。婴儿觉醒的最早标志是深呼吸(sigh),此后会出现肌电活动。既往研究发现,相比正常对照组,SIDS患者的深呼吸和大脑皮层活动减少,相关可能的机制是缺氧会影响星形胶质细胞,该细胞通过嘌呤能信号(purinergic signaling)与Pre-Botzinger复合体进行传导,深呼吸在髓质的Pre-Botzinger复合体中产生,并被星形胶质细胞激活,阻断P2Y1受体能抑制深呼吸的产生(结果未发表)。喘息(gasping)是自我复苏的最后机会,产生喘息的关键神经元是一组持续性钠依赖的起搏器神经元,抑制5-HT2A可选择性阻碍起搏器神经元的激活和喘息的发生。 SIDS患者的喘息持续时间短且对心率无明显影响。在SIDS患者中,深呼吸诱发心率变化这一现象减少,而深呼吸诱发心率变化是觉醒的表现。自主神经功能障碍和脑干功能障碍的特征是心率增加、心率变异性降低及间歇性缺氧。既往研究发现,相对正常对照组SUDEP小鼠模型出现更多的缺氧事件。机制可能为Pre-Botzinger复合体导致心脏迷走神经的抑制和交感神经的兴奋,从而产生呼吸性窦性心律失常(respiratory sinus arrhythmia,RSA),这种心率变异性是呼吸和心脏之间功能耦合的标志,且这些相互作用对间歇性缺氧非常敏感。间歇性缺氧会引起氧化应激(reactive oxygen species,ROS),这是导致自主神经功能障碍的主要驱动因素,可以通过ROS清除剂加以预防。长期慢性间歇性缺氧(chronic intermittent hypoxia,CIH)会抑制迷走神经并增加交感神经的激活,导致RSA减少和心率增加,同时CIH会降低Pre-Botzinger复合体和调节呼吸的神经元的内在兴奋性。综上,呼吸是一种高度整合的行为,呼吸-大脑-肺-心脏之间的相互作用对启动自我复苏和对缺氧和高碳酸血症的觉醒反应很重要。这些相互作用对慢性间歇性缺氧和活性氧化应激非常敏感。间歇性缺氧和ROS会导致皮层脑干回路的解偶联,活性氧含量增加,出现缺氧和高碳酸血症的反应,导致SUDEP和SIDS的发生,在这一过程中不会有自我复苏和觉醒反应,导致终末性呼吸暂停,心脏骤停,然后死亡。
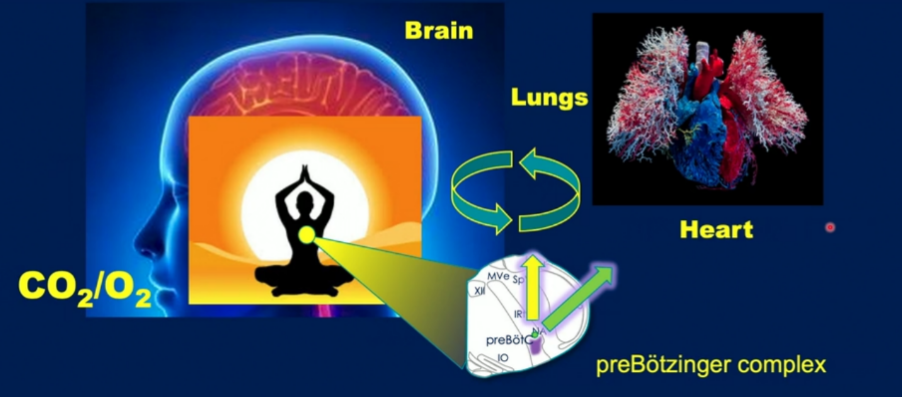
图1. 呼吸心肺耦合和气道控制的中枢网络
(截自Jan Marino Ramirez的会议演讲幻灯片)
Nuria Lacuey Lecumberri指出,应用fMRI(functional MRI)技术在癫痫患者中发现,脑干中可能存在可感知血气变化的中枢化学反应区域。SUDEP病例出现癫痫发作后呼吸障碍,心脏骤停前严重通气不足,血液中二氧化碳浓度升高以及慢性脑干损伤被认为是导致呼吸功能障碍和死亡的原因。中缝背核神经元(dorsal raphe neurons)是中枢化学感受器,对 PH 和 CO2 高度敏感,对呼吸和觉醒的中枢神经控制至关重要。研究纳入了12例成年癫痫患者和10例正常对照组,在癫痫患者和对照组中均可检测到脑干依赖性血氧水平(blood oxygen level dependent,BOLD)对高碳酸血症的反应,但两组BOLD反应是不同的。相比对照组,癫痫患者中缝背核神经元的BOLD激活增加。同时,脑干和间脑区域之间的点对点连接(seed-seed connectivity)增加。这些结果可能提示癫痫患者存在CO2化学感应异常。
本期报道:北京大学第一医院
撰稿:邓泂
审稿:谢涵 季涛云
![]()
本次会议主要是由卫生保健研究与质量管理处(Agency for Healthcare Research and Quality, AHRQ)牵头组织的一项关于草拟“婴幼儿癫痫管理系统评价报告”的讨论会。本会议旨在:(1)讨论AHRQ提出的婴幼儿癫痫系统评价报告以及相关初步研究结果,为即将发布的报告和基于该系统评价的论文寻找切入点;(2)分析循证医学的应用常规以及在应用本系统评价报告时应采用的常规方法;(3)讨论并向专家组、AES指南和评估委员会(AES Guidelines and Assessment Committee)提供意见,根据最终的审查报告来制定临床指南。本系统评价聚焦于比较1个月至3岁婴幼儿癫痫的药物治疗、饮食治疗、外科手术治疗、迷走神经刺激术和基因治疗的有效性。Elissa Yozawitz教授和Daniel Freedma教授共同主持了此次专题研讨会,共五位讲者进行了专题汇报。
Jennie R. Dalton教授首先介绍了以患者为中心的疾病转归研究所(Patient-Centered Outcomes Research Institute, PCORI)的研究计划和选题,提出了该研究的目标:(1)支持循证医学指南的发展;(2)帮助患者和医生做更好的治疗决策;(3)识别未来的关键临床研究领域。最后还介绍了PCORI的资助项目及联系方式。
Jonathan Treadwell和Amy Tsou先后对系统回顾研究方法学进行了概述,主要包括细化主题、系统评价和纳入反馈。Jonathan Treadwell介绍了该项目背景和核心成员,提出需要解决的3个关键问题:(1)什么是婴幼儿癫痫(婴幼儿年龄1个月至 36个月)有效的和比较有效的药物治疗?(2)什么是婴幼儿癫痫有效的和比较有效的非药物治疗 (如饮食治疗、外科手术、脑部刺激疗法、基因治疗)?并且进行非药物性治疗和药物治疗之间的比较。(3)治疗婴幼儿癫痫的危害或相对危害是什么?接着,Amy Tsou详细介绍了该研究的PICOTS(Patients患者, interventions干预, comparators对照, outcomes结局, timepoints时间点, settings设定),具体见表1。此外,还介绍了系统评价方法,包括文献检索、引文筛选(图1)、数据获取、评估个体研究偏倚风险及评估证据的强度。
表1:PICOTS

(修改自Amy Tsou的会议演讲幻灯片)
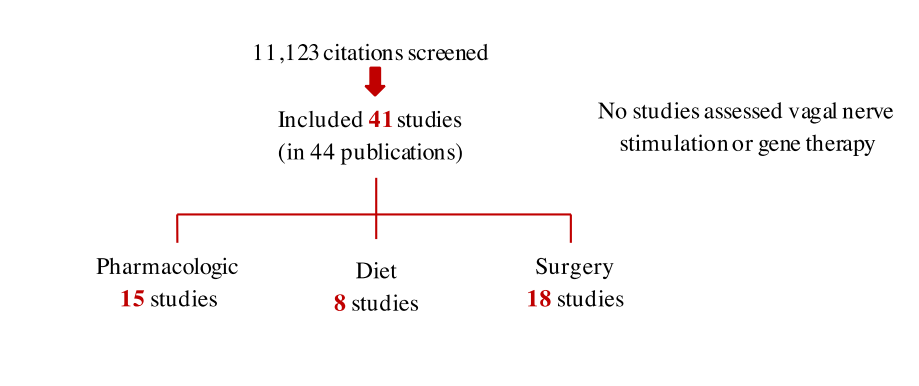
图1. 研究筛选过程
(修改自Amy Tsou的会议演讲幻灯片)
Renée Shellhaas主要对该研究的抗癫痫发作药物和饮食治疗结果方面进行了回顾。研究婴幼儿癫痫的治疗是棘手的。在大多数情况下,我们都在使用逐个案例的风险收益分析来指导我们的决策。系统评价可能有助于我们选择正确的治疗。一项研究表明,对于不能归类于已知癫痫综合征的婴儿癫痫,左乙拉西坦的疗效可能优于苯巴比妥[1]。既往研究表明,生酮饮食和改良阿特金斯饮食都可以减少癫痫发作频率,并且生酮饮食可能比改良阿特金斯饮食更有可能减少发作频率[2-8]。但因为缺乏对照组、纳入患者数量少以及不一致的评判,这些研究结果都不是强的证据(strong evidence)。Renée Shellhaas强调开展治疗有效性的对比研究是非常迫切的,研究结局应该包括癫痫发作负担、生活质量、睡眠和发育情况。
Chima Oluigbo主要介绍了婴幼儿癫痫的外科手术治疗方面的进展。一些患有药物难治性癫痫的婴儿在大脑半球切开术/大脑半球切除术后可能癫痫发作得到控制,既往7项回顾性研究报告显示,大脑半球切开术/大脑半球切除术后达到无发作的癫痫患者占7%-15%(见图2)[9-16]。在一项单中心研究中,外科手术治疗组的发作控制比例明显高于药物治疗组(77% vs 7%)[17]。此外,儿童更有可能受益于半球手术[18],然而目前仍缺乏关于儿童癫痫手术治疗的较高质量研究。
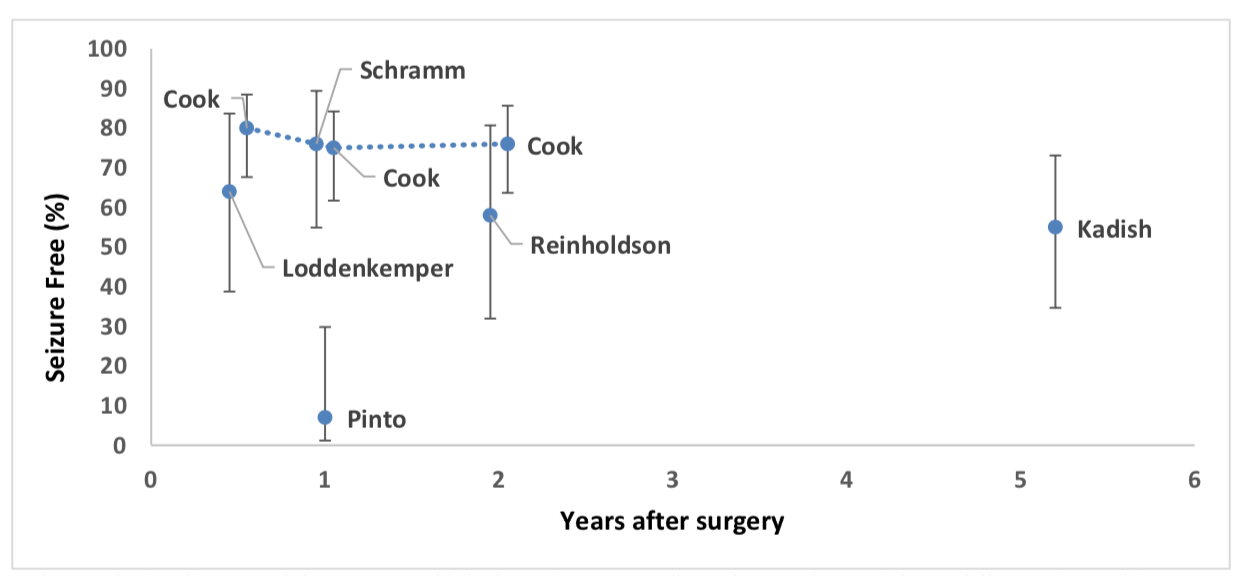
图2. 大脑半球切开术/大脑半球切除术后达到无发作的癫痫患儿比例
(截自Chima Oluigbo的会议演讲幻灯片)
本文报道: 北京大学第一医院
撰稿:杨莹
审稿:谢涵 季涛云
参考文献
[1] Grinspan ZM, Shellhaas RA, Coryell J, et al. Comparative effectiveness of levetiracetam vs phenobarbital for infantile epilepsy. JAMA Pediatr. 2018 Apr;172(4):352-60.
[2]El-Rashidy OF, Nassar MF, Abdel-Hamid IA, et al. Modified Atkins diet vs classic ketogenic formula in intractable epilepsy. Acta Neurol Scand. 2013 Dec;128(6):402-8.
[3]Kim JA, Yoon JR, Lee EJ, et al. Efficacy of the classic ketogenic and the modified Atkins diets in refractory childhood epilepsy. Epilepsia. 2016 Jan;57(1):51-8.
[4]Suo C, Liao J, Lu X, et al. Efficacy and safety of the ketogenic diet in Chinese children. Seizure. 2013 Apr;22(3):174-8.
[5]Wu YJ, Zhang LM, Chai YM, et al. Six- month efficacy of the ketogenic diet is predicted after 3 months and is unrelated to clinical variables. Epilepsy Behav. 2016 Feb;55:165-9.
[6] Kim SH, Shaw A, Blackford R, et al. The ketogenic diet in children 3 years of age or younger: a 10-year single-center experience. Sci Rep. 2019 Jun 19;9(1):8736.
[7]Dressler A, Trimmel-Schwahofer P, Reithofer E, et al. The ketogenic diet in infants - advantages of early use. Epilepsy Res. 2015 Oct;116:53-8.
[8]Hoon CK, Yong JK, Dong WK, et al. Efficacy and safety of the ketogenic diet for intractable childhood epilepsy: Korean multicentric experience. Epilepsia. 2005 Feb;46(2):272-9.
[9] Otsuki T, Honda R, Takahashi A, et al. Surgical management of cortical dysplasia in infancy and early childhood. Brain Dev. 2013 Sep;35(8):802-9.
[10]Reinholdson J, Olsson I, Edelvik A, et al. Long-term follow-up after epilepsy surgery in infancy and early childhood - a prospective population based observational study. Seizure. 2015 Aug;30:83-9.
[11]Kadish NE, Bast T, Reuner G, et al. Epilepsy surgery in the first 3 years of life: predictors of seizure freedom and cognitive development. Clin Neurosurg. 2019 Jun;84(6):E368-77.
[12]Schramm J, Kuczaty S, Sassen R, et al. Pediatric functional hemispherectomy: outcome in 92 patients. Acta Neurochir (Wien). 2012 Nov;154(11):2017-28.
[13]Pinto AL, Lohani S, Bergin AM, et al. Surgery for intractable epilepsy due to unilateral brain disease: a retrospective study comparing hemispherectomy techniques. Pediatr Neurol. 2014 Sep;51(3):336-43.
[14]Cook SW, Nguyen ST, Hu B, et al. Cerebral hemispherectomy in pediatric patients with epilepsy: comparison of three techniques by pathological substrate in 115 patients. J Neurosurg. 2004 Feb;100(2 Suppl):125-41.
[15]Jonas R, Nguyen S, Hu B, et al. Cerebral hemispherectomy: hospital course, seizure, developmental, language, and motor outcomes. Neurology. 2004 May 25;62(10):1712-21.
[16]Loddenkemper T, Holland KD, Stanford LD, et al. Developmental outcome after epilepsy surgery in infancy. Pediatrics. 2007 May;119(5):930-5.
[17]Dwivedi R, Ramanujam B, Chandra PS, et al. Surgery for drug-resistant epilepsy in children. N Engl J Med. 2017 Oct 26;377(17):1639-47.
[18] Weil, Alexander G,Lewis, EC, Ibrahim, GM et al.Hemispherectomy Outcome Prediction Scale: Development and validation of a seizure freedom prediction tool, Epilepsia. 2021, 62(5): 1064-1073.
![]()
本次会议探讨了针对遗传代谢性癫痫(inherited metabolic epilepsies)的个性化靶向治疗的突破性方法。个性化靶向治疗(例如反义寡核苷酸、酶替代和基因治疗)在罕见的遗传代谢性癫痫中迅速发展。例如,遗传性神经递质障碍是此类干预的一个模型。会议由Phillip L. Pearl教授和William H Theodore教授主持,有三位讲者进行了专题汇报:
GABA代谢受多途径影响,其代谢障碍可导致多种疾病发生。首先,Phillip L. Pearl介绍了琥珀酸半醛脱氢酶缺乏症(SSADHD),这是一种由ALDH5A1突变引起的常染色体隐性遗传病。该病发病率极低(1/1000000新生儿)。SSADHD可导致许多神经系统功能异常,如癫痫和强迫症等表型可随着年龄增长而加重。MRI可表现为齿状核苍白球萎缩和小脑萎缩。此病目前尚无有效治疗方法。整体而言,基因型和智力障碍没有明显相关性。在SSADHD患者治疗方面,如何评价治疗对大脑回路发育的长期影响是需要面临的重要挑战,因此需要动物模型来评估最优化的琥珀酸半醛脱氢酶的补充方案和酶替换疗法。
William H Theodore介绍了一项SGS-742治疗琥珀酸半醛脱氢酶缺乏症(SSADHD)的临床试验。SSADHD常表现为γ-羟基丁酸(GABA)代谢障碍,11C-FMZ-PET显示SSADHD患者的GABA与GABA 受体的结合率降低。SGS-742能阻断突触前GABAB受体(GABABR),促进GABA的释放,也可减少小鼠模型的惊厥发作。此外,既往一项临床试验(NCT02019667)结果提示,SGS-742未见明确不良反应。然而,根据适应性行为评估量表和经颅磁刺激的测量,SGS-742未能产生改善认知和皮质兴奋性的正常化。得到这一阴性结果的原因可能有如下几点:药物剂量过低;患者年龄偏大而无法从治疗中获益;阻断GABABR的治疗方案论据不充分;可能该疾病的生化机制过于复杂等。
John M Schreiber介绍了经颅磁刺激(TMS)对GABA能神经传递过程的调控。在TMS相关研究中,给予一个超阈值TMS脉冲后,自主运动可被抑制长达100-300ms(皮层沉默期,CSP),且前50ms主要由脊髓抑制介导。GABAB介导高刺激强度下的长CSP,GABAA介导低刺激强度下的短CSP。短CSP与帕金森病、精神分裂症相关,而长CSP则与脑卒中相关,长短CSP均可与癫痫有关,但多与病变半球的短CSP相关。目前多采用成对脉冲刺激来调控刺激神经功能,通过改变成对脉冲之间的强度、脉冲间隔、休息时间等参数,可以实现对皮质兴奋性的长时程调控,包括短间隔皮质内抑制(SICI)、皮质内易化(ICF)、长间隔皮质内抑制(LICI)等。SSADHD患者的TMS测量表现为GABAB功能下降,LICI和CSP减少。目前,FDA已批准重复经颅磁刺激(rTMS)用于难治性抑郁症患者的治疗,且低频的rTMS也能降低局灶性癫痫皮层的兴奋性。
Christos Papadelis介绍了SSADHD患者GABA代谢的电生理标志物。GABA分为GABAA和GABAB,前者为离子型通道(通过氯离子),后者为代谢型通道(通过钾离子)。GABA通路和谷氨酸通路调节着神经网络的抑制性和兴奋性的平衡。目前可以通过脑磁图(MEG)、磁共振波谱成像(MRS)、高密度脑电图(HD-EEG)等进行无创性GABA评估。MEG评估主要依据神经元突触后电位所产生的集合电流形成的相关脑磁场信号,可不受头皮电位变化干扰。高密度脑电图(HD-EEG)主要是通过在头颅上置放大量电极(如256个电极)来保证其空间采样的准确性,消除噪音的影响。MRS则可以提供组织的许多物质的代谢信息(包括GABA)。
Henry Lee介绍了基于SSADHD小鼠模型的酶替代治疗,具体内容如下 [1]:通过酶替代治疗可以提高SSADH敲除小鼠的存活率,这提示促进琥珀酸半醛脱氢酶(SSADH)的功能恢复(restoration)可能是潜在的治疗手段。然而在对患者进行酶替代治疗前,我们需要充分评估治疗的安全性和可行性。具体而言,SSADHD患者存在病理性的GABA蓄积,同时GABAA受体减少。突然的SSADH增加很可能导致GABA能神经通路信号削弱,导致神经网络的兴奋-抑制失衡,引发癫痫发作。GABA环路可塑性的建立有严格的时间窗限制。此外,因为SSADH的表达有其细胞类型特异性,所以优化的方案应该是靶向提升某些类型细胞中的SSADH含量而不是提升所有细胞中的SSADH含量。因此,关于SSADH的酶替代治疗应该注意三个关键因素:(1)酶替代的速度;(2)时机;(3)细胞类型的特异性(靶向性)。
参考文献
[1] Henry Lee, Phillip Pearl, Alexander Rotenberg. Enzyme Replacement Therapy for Succinic Semialdehyde Dehydrogenase Deficiency: Relevance in γ-Aminobutyric Acid Plasticity. Journal of Child Neurology. 2021;36(13-14):1200-1209.
本期报道:北京大学第一医院
撰稿:刘娜娜
审稿:谢涵 季涛云
![]()
2021临床技能研讨会主要讨论了遗传学检测结果的评估及检测方法,介绍了儿童及成人遗传学检测共识。三位讲者进行了专题汇报。
Lacey Smith首先介绍了基因变异类型,包括错义变异、无义变异、插入/缺失变异、剪切位点变异及内含子变异。接着介绍了ACMG发布的基因序列变异致病性评级指南。最后介绍了不同遗传学检测方法的适用范围及局限性。染色体基因组芯片分析(CMA)可用于检测>25kb拷贝数变异,SNP芯片还可以进行单亲二倍体和血缘分析。CMA局限性为无法检测出剂量平衡的染色体结构变异(如平衡易位)、小片段的缺失/重复及单核苷酸变异。基因Panel可检测到目标基因编码区的单核苷酸变异、小的插入/缺失变异(1-20bp),可进行缺失/重复变异的分析,测序深度往往较外显子组及基因组测序更深;其局限性为检测的基因数目有限,检测区域仅限于外显子及外显子侧翼的内含子区域。与Panel类似,全外显子组测序(WES)同样用于检测基因编码区的单核苷酸变异、小的插入/缺失变异(1-20bp),但其覆盖所有的基因,研究者有机会发现新的致病基因或候选基因,其局限性为对缺失/重复变异的识别有限(某些实验室尝试应用WES识别多个外显子水平的CNVs,但仍在探索阶段),无法检测重复序列突变,可能存在某些基因的测序深度过低。全基因组测序(WGS)则可检测编码区及非编码区的单核苷酸变异、插入/缺失、拷贝数变异、某些染色体结构重排(structural rearrangement)及某些重复序列突变,其局限性为测序深度偏低,从而可能漏掉低频的嵌合体。WES及WGS多建议同时对患者及其父母进行测序(家系分析)。以上不同检测方法的阳性率与检测群体的表型有关,CMA、Panel、WES、WGS的诊断率分别为5-10%、20-40%、20-50%、30-60%。
Ingo Helbig主要讨论了儿童遗传学检测共识及如何选择最佳的遗传学检测方法。重点介绍了可疑遗传性癫痫的诊断流程,首先在基因层面上需判断基因与临床表型的关系,然后在变异层面上分析该变异的人群频率、变异类型、遗传方式以及致病性等级,进而得出诊断。此外,还介绍了不同类型癫痫相关疾病中遗传学检测方法的选择,如在新生儿癫痫性脑病中,50%患者可检测到致病性变异,常见基因包括SCN2A、KCNQ2、CDKL5、STXBP1、SCN8A,推荐的一线检测方法为可以覆盖多数基因的癫痫基因panel;在婴儿痉挛症中推荐的一线检测方法为癫痫基因panel,若阴性,考虑全外显子组测序。
Danielle M. Andrade主要介绍了成年人遗传学检测共识。Danielle M. Andrade首先通过病例分析介绍了DEPDC5基因变异,该基因变异不仅可以导致家族性遗传性癫痫,也可以导致皮质发育畸形,这是由于两种不同致病机制,种系突变和体细胞突变所导致的。种系突变是由于父母双方的配子之一发生了突变,进而导致胚胎的所有细胞均携带该变异,进而整个机体均携带该变异,最终通过血液基因检测确诊遗传性癫痫。而体细胞变异是由于在胚胎早期的部分细胞发生基因变异,进而导致机体的一小部分区域携带该变异,例如皮层发育畸形。其次,Danielle M. Andrade还提出成人遗传性癫痫表型与儿童具有较大差异,在进行基因检测结果解读时需着重考虑基因变异与临床表型的相关性。全外显子组测序虽然对于检出遗传性癫痫是很好的选择,但是并非针对所有情况均是最佳选择,例如考虑进行性肌阵挛癫痫时,CSTB基因是最常见的致病基因,此基因常在蛋白催化区域发生不稳定的十二个核苷酸(CCCCGCCCCGCG)的重复突变,而该种突变无法通过癫痫基因panel和全外显子组测序发现。最后,Danielle M.还提醒每间隔1-2年需重新分析原始数据以便进一步发现可能致病的基因变异。
本期报道:北京大学第一医院
撰稿:张捷
审稿:延会芳 谢涵 季涛云
![]()
感谢一脉阳光医学影像对本次会议报道大力支持。
